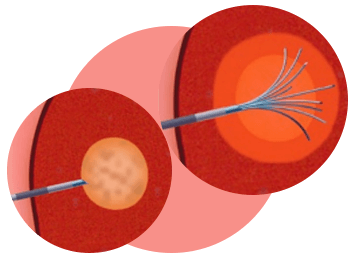
O QUE É ABLAÇÃO POR RADIOFREQUÊNCIA?
Ablação por radiofrequência (ARF), se faz com a passagem de corrente elétrica alternada (energia de radiofrequência) pela área alvo, localizada no fígado. No local da lesão é gerado calor pela agitação das moléculas, causada pela corrente elétrica. Esse calor produz coagulação e necrose celular, resultando na ablação da lesão-alvo no fígado.
COMO É FEITA?
Usando métodos de imagem (ultra-sonografia, tomografia computadorizada ou ressonância magnética), uma agulha-eletrodo é posicionada no interior da lesão do fígado. A agulha é então conectada a um gerador de radiofrequência e a corrente elétrica é conduzida ao tecido. A medida que as células são aquecidas, elas são destruídas. O mecanismo de aquecimento do tecido causado pela ARF e similar ao do forno de microondas. As células mortas são reabsorvidas pelo fígado ao longo do tempo.
QUANTO TEMPO LEVA O PROCEDIMENTO?
A duração do procedimento depende de muitos fatores, incluindo o número de aplicações desejadas e a localização das lesões a serem tratadas.
EU DORMIREI DURANTE O PROCEDIMENTO?
Você terá um acesso intravenoso pelo qual poderão ser administradas medicações durante o procedimento. A necessidade de analgesia, sedação ou anestesia geral será determinada em cada caso. Fique tranqüilo, sabendo que durante todo o tempo, nossa equipe tem a preocupação de que o procedimento não seja doloroso.
QUANTO TEMPO TEREI QUE FICAR NO HOSPITAL?
Isso dependerá pela forma na qual o procedimento foi feito. Sua hospitalização pode ser tão curta quanto apenas uma noite.
COMO MEU MÉDICO AVALIARÁ O MEU PROGRESSO?
Seu médico poderá avaliar seu progresso através do exame clínico, métodos de imagens (ultra-sonografia, tomografia computadorizada ou ressonância magnética) e exames de sangue. E não se esqueça. Não exite em perguntar à nossa equipe qualquer dúvida ou expor suas preocupações.

O QUE É ANEURISMA CEREBRAL?
O aneurisma cerebral é uma dilatação da parede das artérias cerebrais resultante de uma fragilidade local. O fluxo de sangue exerce pressão sobre ela, formando uma espécie de saco ou bolha. O fluxo anormal no interior desta bolha provoca ondas de pressão nestas paredes frágeis, podendo provocar ruptura com consequentemente hemorragia cerebral.
QUEM TEM ANEURISMA CEREBRAL?
Dois a 5 por cento da população mundial é portadora de um aneurisma cerebral e destes, perto de por cento, apresenta múltiplos. A manifestação clínica aparece geralmente na idade adulta, com pico entre 55 e 60 anos, sendo raros na infância. A maioria é congênita e o acometimento de membros de uma mesma família não é freqüente. O risco de hemorragia cerebral é de 1 a 2 por cento ao ano, mas com taxas de mortalidade de até 50 por cento.
QUAIS SÃO OS SINTOMAS TÍPICOS?
A maioria dos pacientes portadores de aneurismas intra-cranianos são assintomáticos. Os sintomas mais comuns são os decorrentes da hemorragia cerebral causada pela ruptura do aneurisma. Apresenta-se de maneira repentina com forte dor de cabeça, vômitos e rigidez de nuca, podendo diminuir o nível de consciência até ao coma e mesmo a morte. Metade dos pacientes apresentam pequenas hemorragias “sentinelas”, cerca de trinta dias antes da ruptura, com quadros de forte cefaléia, sem outras manifestações neurológicas e que desaparece em alguns dias. A investigação para detectar a presença do aneurisma nesta época, poderá salvar a vida do paciente.
O aneurisma que não se rompe é assintomático, exceto os que pelo seu tamanho, exercem compressão sobre estruturas cerebrais vizinhas. A hemorragia cerebral é fatal para 15 por cento dos pacientes antes de chegar ao hospital. A ruptura é um quadro tão grave que cerca de 50 por cento morrerão nos 30 dias seguintes ao quadro e outros 30 por cento correm o risco de ter outro sangramento. Em geral, o sangramento envolve as artérias da base do cérebro e provoca sua contração (vasoespasmo), reduzindo o fluxo de sangue para os tecidos, induzindo a isquemia e a morte celular. A morbidade global da ruptura de um aneurisma intracraniano pode chegar a 70 por cento, tratando-se portanto, de uma urgência médica . Os pacientes deverão ser encaminhados ao pronto socorro de instituição hospitalar que tenha condições suficientes para diagnóstico, tratamentos cirúrgico e endovascular, além de unidade de terapia intensiva neurológica para cuidar das complicações decorrentes da hemorragia.
Para orientar o tratamento e o prognóstico o estado neurológico e a quantidade e localização do sangramento são fatores determinantes. O tratamento do aneurisma e suas complicações deverá ser instituído o mais rápido possível, para evitar o risco de ressangramento, o agravamento neurológico e para o tratar o vasoespasmo de maneira mais eficaz. Alguns aneurismas são descobertos durante a realização de uma tomografia computadorizada ou ressonância magnética do crânio, requisitadas para pesquisar outros problemas neurológicos, sendo chamados aneurismas incidentais. Seu tratamento envolve ampla explanação entre o paciente e o médico para a melhor indicação do tratamento.
QUANDO E COMO DEVEM SER TRATADOS OS ANEURISMAS CEREBRAIS?
Em razão da gravidade da hemorragia cerebral provocada pela ruptura do aneurisma cerebral, o tratamento deverá ser realizado o mais precoce possível. A rápida intervenção elimina o risco de ressangramento que atinge até 30nos primeiros 3 dias e trata de forma mais agressiva as conseqüências da hemorragia, principalmente a hidrocefalia aguda que provoca a hipertensão intracraniana e o vasoespasmo das artérias cerebrais que induz a isquemias irreversíveis. Existem duas formas de tratamento, a cirurgia convencional que consiste na abertura do crânio com a colocação de clip metálico na base do aneurisma e a embolização endovascular que não necessita da abertura do crânio e pode ser realizada com sedação. Esta técnica consiste na oclusão do saco aneurismático com micro-molas (coils) de platina conduzidas através de micro-cateteres introduzidos por uma punção da artéria da virilha (artéria femoral).
A embolização endovascular consiste na navegação através das artérias, podendo ser realizada em qualquer período após a hemorragia, pois não interfere na fisiologia cerebral e não manipula estruturas cerebrais. O tratamento pode ser realizado logo após o diagnóstico angiográfico, durante o mesmo procedimento e com qualquer grau de gravidade neurológica. É indicação formal para pacientes acima de 65 anos e para aqueles que tenham algum outro comprometimento clínico (cardíacos, renais crônicos, etc.).
Todos os aneurismas intracranianos são tratáveis por via endovascular e somente os dados fornecidos pela angiografia poderão contra-indicar a utilização deste procedimento. Hoje no mercado existe o mais variado e sofisticado material para a intervenção endovascular que permite tratar aproximadamente 95dos aneurismas intracranianos.
A tratamento endovascular baseia-se na oclusão do saco aneurismático, mantendo-se pérvia a artéria portadora, isto é, a artéria que lhe dá origem. É de fundamental importância durante o tratamento que se observe a relação entre o colo (abertura da artéria que da origem ao aneurisma) e o lúmen da artéria portadora, não importando a morfologia, o tamanho e a localização dele.
Para aneurismas gigantes pode-se utilizar a mesma técnica dos aneurismas fusiformes ou então realizar a oclusão do aneurisma e da artéria portadora de maneira simultânea.

ANGIOGRAFIA/ARTERIOGRAFIA – EXAME DE RAIOS-X DOS VASOS SANGUÍNEOS:
A angiografia (também chamada arteriografia) é o exame de raios-X das artérias ou das veias para diagnosticar obstruções e outros problemas dos vasos sanguíneos.
O radiologista intervencionista é quem realiza este tipo de procedimento. Durante a angiografia, o radiologista insere um fino tubo (cateter) dentro da artéria através de um pequeno orifício incisão na pele aproximadamente do tamanho da ponta de um lápis. Através do cateter uma substância chamada contraste e injetada para tornar os vasos sanguíneos visíveis aos raios-X.
O exame é realizado na sala de angiografia apenas com o uso de anestesia local.
Um dos motivos mais freqüentes para se realizar uma angiografia é para o diagnóstico de obstruções ou estreitamentos dos vasos sanguíneos (geralmente por aterosclerose, devido a placas de gordura depositadas na parede das artérias) que possam interferir com o fluxo sanguíneo normal da área afetada. Em muitos casos o radiologista pode tratar a obstrução com técnicas de angioplastia.
ALGUMAS OUTRAS RAZÕES PARA SE REALIZAR UMA ANGIOGRAFIA:
– Aneurismas – uma área de fragilidade no vaso sanguíneo que se forma como uma bolha para fora da artéria e possui risco de se romper.
– Malformações artério-venosas (MAVs).
– Doença vascular cerebral, tal como AVC ou derrame.

TRATAMENTO PARA OBSTRUÇÃO DOS VASOS SANGÜÍNEOS.
Os radiologistas intervencionista podem abrir vasos sangüíneos obstruídos ou estreitados por causa de doença aterosclerótica ou outras condições, sem cirurgia.
Nesta técnica, o radiologista intervencionista insere um bequeno balão conectado a um fino tubo (catéter) dentro da artéria e é guiado até a área de obstrução pela visualização nos raios-X e tempo real. O balão é colocado através de um pequeno orifício na pele, e quando chega ao local correto é insuflado para abrir a artéria.
Em alguns casos um tubo metálico expansível chamado STENT é colocado para assegurar que o vaso se mantenha aberto.
Na maioria dos casos a hospitalização é de apenas 24 horas e em geral os pacientes retomam suas atividades normais precocemente.
ANGIOPLASTIA DA ARTÉRIA RENAL
Em alguns pacientes com hipertensão arterial, especialmente quando esta tem início em idade precoce, é de difícil controle com medicamentos ou quando é muito severa, uma condição chamada hipertensão renovascular pode ser a causa. Ela é causada pelo bloqueio à passagem do sangue para a artéria dos rins, fazendo este secretar substâncias que causam a elevação da pressão arterial. Com o passar do tempo sem tratamento uma deterioração progressiva da função renal pode ocorrer. A diferença entre este tipo de hipertensão e as outras (hipertensão primária ou essencial) é que esta tem uma causa potencialmente tratável, que facilita o controle da hipertensão e diminui suas conseqüências a longo prazo.

O QUE É BIÓPSIA HEPÁTICA?
Biópsia de fígado é um procedimento utilizado para se retirar uma pequena porção de tecido hepático que será examinado sob microscópio e identificará as causas ou o estágio da doença hepática.
COMO SE PODE REALIZAR UMA BIÓPSIA DO FÍGADO?
O método clássico para a retirada de uma amostra do tecido do fígado é através de uma agulha que e inserida por uma fração de segundo, na área determinada. O médico determina a melhor posição, profundidade e localização da punção, através apenas do exame físico. A pele e a região sob a pele serão anestesiadas, e uma agulha penetrara rapidamente na área determinada.
Outra técnica comum para biópsia do fígado é a realizada pelo radiologista intervencionista, que é a biópsia guiada através de ultra-sonografia ou tomografia computadorizada. Esta técnica é usada para dar mais segurança ao procedimento, além de assegurar que a área correta da lesão é a área sendo biopsiada. Através da imagem será possível localizar e guiar a agulha precisamente na área de interesse. Em geral o paciente volta para casa no mesmo dia.
QUANDO SE NECESSITA FAZER UMA BIÓPSIA HEPÁTICA?
A biópsia do fígado e muito utilizada para diagnosticar a causa do problema do fígado, que se identifica no resultado elevado das enzimas no exame de sangue ou fígado aumentado de tamanho. A biópsia também é utilizada para diagnosticar tumores no fígado identificados através de outros exames. Além disso, é utilizada após transplantes para determinar se existe rejeição do órgão transplantado.
HÁ RISCOS NA BIÓPSIA HEPÁTICA?
O risco mais comum seria o sangramento no local onde a agulha foi inserida, apesar disto ocorrer em menos de 1 por cento dos pacientes. Quando a biópsia é realizada sem acompanhamento por métodos de imagem (“biópsia às cegas”) há sempre o risco de punção de outros órgãos como a pleura e o pulmão. Por este motivo o radiologista sempre realiza a biópsia guiada por ultra-sonografia ou tomografia computadorizada.
O QUE É BIÓPSIA TRANSJUGULAR?
A técnica transjugular deve ser aplicada quando o paciente apresenta um problema severo de coagulação ou quando tiver grande quantidade de liquido presente no abdome (ascite).
Com este procedimento, um pequeno tubo e inserido na veia jugular no pescoço é radiologicamente guiado ate a veia hepática, que drena o fígado. Uma pequena agulha e então inserida através deste tubo e dirigida ate o fígado para se obter uma amostra do tecido. Desta forma não há risco de sangramento.

O QUE É UMA DISCOGRAFIA?
A discografia mostra os espaços entre os segmentos da coluna vertebral através da injeção de uma pequena quantidade de meio de contraste iodado usando raios-X em tempo real para guiar o posicionamento de uma fina agulha. Ela é chamada provocativa pois tenta induzir o padrão de dor que acompanha o paciente no seu dia-a-dia, para que desta forma se determinar com certeza qual disco é realmente o causador dos sintomas.
COMO É FEITA?
O médico radiologista intervencionista tentará reproduzir a dor do seu cotidiano e para que isso não seja muito incômodo irá administrar medicações analgésicas. Ao término do exame, será realizada uma tomografia computadorizada do segmento da coluna estudado. Após algumas horas de repouso o paciente é liberado para casa.
EXISTEM ALTERNATIVAS PARA ESTE EXAME?
Há muita discussão sobre procedimentos diagnósticos envolvendo a coluna. A ressonância magnética é capaz de mostrar os discos degenerados muito bem, tal como o resto da coluna vertebral, porém apenas a discografia é capaz de testar qual dos discos degenerados é o responsável pelos sintomas ou mesmo se a causa da sua dor é algo completamente diferente.

O QUE SÃO MIOMAS?
Miomas são crescimentos benignos (não são câncer) na parede do útero que podem ser muito pequenos ou tão grandes como um melão.
OS MIOMAS CAUSAM PROBLEMAS?
Muitas mulheres com miomas não têm problemas. Em algumas, eles podem causar grande sangramento durante o período menstrual. As menstruações podem durar mais do que o usual. Miomas podem também causar dor ou uma sensação de pressão ou peso na área pélvica inferior (a área entre os ossos dos quadris), nas costas ou nas pernas. Certas mulheres têm dor durante o ato sexual, outras têm uma sensação constante de que necessitam urinar.Pode também haver uma sensação de pressão no intestino. Algumas mulheres têm constipação (prisão de ventre) ou barriga inchada.
OS MIOMAS SÃO COMUNS?
São. Entre 20 a 40 por cento das mulheres com mais de 35 anos têm miomas, sendo esta incidência maior em mulheres negras.
COMO SÃO TRATADOS OS MIOMAS?
Os miomas em alguns casos podem ser tratados através de medicamentos, enquanto algumas mulheres necessitam de cirurgia. Um novo tratamento é a Embolização de mioma uterino.
COMO FUNCIONA A EMBOLIZAÇÃO DE MIOMA?
Miomas têm um grande suprimento sanguíneo que os faz crescer. Podem encolher e desaparecer se o suprimento sanguíneo for interrompido. Embolizar significa interromper ou bloquear o fluxo sanguíneo. Portanto, a embolização de mioma uterino é uma maneira de parar o fluxo sanguíneo que faz o mioma crescer. O método funciona mesmo se você tiver vários miomas.
COMO É FEITA A EMBOLIZAÇÃO?
Embolização de mioma não é cirurgia, porém é feita no hospital. Você tomará medicamentos que a deixarão sonolenta e relaxada. O procedimento não causa dor. O médico (radiologista intervencionista) fará um pequeno corte (de 3 a 5 mm) na pele da sua virilha, introduzindo a seguir um cateter na artéria do útero. Quando o cateter estiver na posição, o médico injetará pequenas partículas no cateter, do tamanho de grãos de areia, que vão parar o fluxo sanguíneo para o mioma. Com o passar do tempo, os miomas diminuirão de tamanho.
QUAL O ÍNDICE DE SUCESSO DA EMBOLIZAÇÃO DE MIOMA?
Cerca de 85 por cento das mulheres têm seus sintomas aliviados (dor e sangramento excessivo, por exemplo).
QUAIS SÃO AS VANTAGENS DO PROCEDIMENTO?
Geralmente, você tem que permanecer no hospital somente por uma noite após o procedimento, podendo retornar às suas atividades normais cerca de uma semana depois. Isto é um período muito curto se comparado às 6 a 8 semanas de repouso após a cirurgia. Não há perda significativa de sangue. Não há incisão cirúrgica grande. Não há necessidade de anestesia geral.
COMO SABER SE A EMBOLIZAÇÃO É APROPRIADA PARA O MEU CASO?
Seu médico ginecologista e o radiologista intervencionista ajudarão você a decidir. A maioria dos seguros e planos de saúde paga pelo tratamento.

COMO SÃO OS CÂNCERES DIAGNOSTICADOS E TRATADOS?
Há uma série de exames que podem auxiliam no diagnóstico de tumores malignos, incluindo exames de sangue, exame físico e uma variedade de exames de diagnóstico por imagem, que incluem raios-X (por exemplo, radiografia de tórax, mamografia), Tomografia computadorizada (TC), Ressonância magnética (RM) e ultra-sonografia. Porém o diagnóstico de certeza não pode fechado até que seja realizada uma biópsia, ou seja, até que um pequeno fragmento de tecido seja retirado e examinado por um patologista. Cirurgia aberta é as vezes realizada para obter uma amostra tecidial para a análise do patologista. Porém, na maioria dos casos as amostras de tecido podem ser obtidas sem cirurgia, com técnicas de radiologia intervencionista guiada por métodos de imagem.
COMO PODEM OS RADIOLOGISTAS INTERVENCIONISTAS MELHORAREM O DIAGNÓSTICO E O TRATAMENTO DOS PACIENTES COM CÂNCER?
Muitos procedimentos minimamaente invasivos para o diagnóstico e o tratamento de câncer podem ser realizados a nível ambulatorial ou com internação hospitalar de curta duração. Esses especialistas usam imagens geradas por raios-X, ultra-som ou outras técnicas de imagem para guiar pequenas ferramentas de trabalho, como finos cateteres diretamente no sítio do problema.
ENTRE AS POSSIBILIDADES, ESTÃO:
– Biópsias guiadas por ultra-sonografia, tomografia computadorizada ou ressonância magnética.
– Novas opções de tratamento, como por exemplo a ablação de lesões do fígado.
– Opções menos dolorosas e de recuperação mais rápida, como a vertebroplastia.
– Opções para o câncer que já se espalhou (metastases).
– Vias de acesso venoso para a administração de agentesquimioterápicos, com implante de cateteres profundos para que a administração destes medicamentos seja mais confortável e segura.

QUIMIOEMBOLIZAÇÃO
Uma técnica de tratamento de tumores de fígado, e alguns outros tipos de tumores que se espalharam para o fígado (metástases) é a quimioembolização.
Um catéter é inserido para dentro do sistema arterial através de uma pequena incisão na pele da virilha e guiado através de raios-X até a artéria do fígado. Neste ponto uma angiografia, exame para visualização dos vasos sangüíneos é realizada para observar os vasos sangüíneos do fígado. Uma vez que o cateter é posicionado na artéria que nutre o tumor, o radiologista injeta uma combinação de medicações quimioterápicas e em seguida pequenas partículas do tamanho de grãos de areia que obstruem as artérias do tumor.
As medicações quimioterápicas matam as células tumoras enquanto as partículas bloqueiam a artéria, reduzindo o fluxo de sangue e nutrientes para o tumor, e desta forma fazendo com que o tumor encolha seu tamanho. As partículas, ao obstruírem o fluxo sanguïneo para o tumor, também fazem que os agentes quimioterápicos fiquem em contato com as com as células tumorais por um período de tempo maior – as vezes até por um mês.
Como as drogas quimioterápicas são administradas diretamente na artéria que nutre o tumor, doses maiores podem ser utilizadas, com efeito local maior e efeitos colaterais menores no restante do organismo quando comparados a quimioterapia “convencional” realizada em uma veia do braço.
Embora este procedimento não seja a cura dos tumores de fígado, estudos mostram que mais de 70 por cento dos pacientes apresentam redução do tamanho das lesões, melhora da qualidade de vida, e dependendo do tipo de tumor até mesmo prolongar a sobrevida. A quimioembolização também pode reduzir dores abdominais relacionadas ao tumor e assim promover uma melhoria na qualidade de vida destes pacientes.

INFERTILIDADE MASCULINA – O TRATAMENTO DE VARICOCELES
Varicoceles – veias varicosas ou veias engurgitadas nos testículos é uma das maiores causas de infetilidade masculina. Os radiologistas intervencionistas realizam um procedimento minimamente invasivo para tratar varicoceles sem cirurgia. Este procedimento é chamado embolização de varicocele. Um pequeno tubo (catéter) é colocado através de uma pequena incisão na pele da virilha, sob visualização com raios-X em tempo real o catéter é levado até a veia do testículo. Em seguida um agente de embolização – pequenas molas metáticas, ou mesmo cola biológica é injetado através do catéter para bloquear a varicocele.
Ou seja, a veia varicosa é totalmente obstruída e como conseqüência os vasos inchados murcham e freqüentemente o problema da infertilidade é resolvido.

QUEM É CANDIDATO?
Indicação da vertebroplastia é o tratamento da dor associada a fratura de uma vértebra. As fraturas mais freqüentemente tratadas são aquelas relacionadas à osteoporose em idosos, porém a vertebroplastia também pode ser usada para tratar vértebras fraturadas devido à tumores benignos ou malignos, ou fraturas em pacientes que usaram altas doses de corticóides.
COMO A VERTEBROPLASTIA ME AJUDARIA?
A Vertebroplastia ajuda os pacientes pelo alívio quase que imediato da dor relacionada com as fraturas vertebrais. Em vez de ficar semanas na cama, esperando se recuperar de uma fratura, os pacientes submetidos à Vertebroplastia podem retornar às atividades normais dois ou três dias após o procedimento. O aumento da atividade pode prevenir complicações sérias ou fatais decorrentes da imobilidade na cama, como pneumonia ou embolia pulmonar. A Vertebroplastia melhora também o bem-estar dos pacientes que sofrem de fraturas vertebrais dolorosas.
QUAL É O TEMPO DE DURAÇÃO DA VERTEBROPLASTIA?
A Vertebroplastia dura aproximadamente meia hora para cada nível tratado. O tempo total na sala de raios-X é usualmente de uma hora.
TEREI ALÍVIO IMEDIATO DA DOR?
Uma grande porcentagem de pacientes, talvez mais da metade, reporta alívio imediato da dor nas primeiras horas após o procedimento. Após o terceiro dia pós-operatório, 80 a 90% dos pacientes vão relatar completo ou substancial alívio da dor.
QUAL É O ÍNDICE DE SUCESSO DO PROCEDIMENTO?
Estudos recentes mostram um índice de 80 a 90 por cento de sucesso em aliviar completa ou substancialmente a dor dos pacientes. Além disso, há melhoras significantes no bem-estar e na incapacidade funcional. A taxa de complicação tem sido muito baixa.